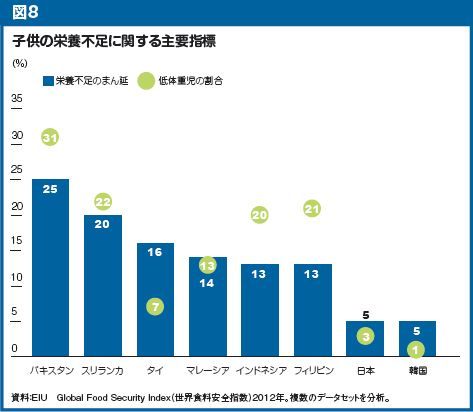
自民党の尊厳死法案で「安らかな死」は迎えられるか

「日本には寝たきり老人は多いが、欧米にはいない」と言われることが多い。
例えば、ともに医師である宮本顕二氏、礼子氏の共著『欧米に寝たきり老人はいない 自分で決める人生最後の医療』(中央公論新社)は、欧米諸国の終末期医療の現場を取材し、日本との違いを浮き彫りにしている労作だが、その中で宮本夫妻は「外国には寝たきり老人がいない」理由について、こう記している。
逆に日本には、人工呼吸器や栄養チューブを装着されベッドに横たわったきりの高齢者が多いように感じる。この差は、単純に「経管栄養や点滴などの人工栄養で延命を図ることは非倫理的であると、国民みんなが認識しているから」だけなのだろうか。
末期がんになったら胃ろうを「望まない」が7割
その疑問について、厚労省による、平成29年度の「人生の最終段階における医療に関する意識調査」の報告書がヒントを与えてくれていると思う。
この調査では、自分自身が「末期がんで、食事や呼吸が不自由であるが、痛みはなく、意識や判断力は健康なときと同様の場合」に「希望する治療」について訊ねている。
一般国民を対象とした調査では、「口から水を飲めなくなった場合の点滴」は「望む」が48.5%と多く、「望まない」は28.1%に過ぎない(ほかに「わからない」と「無回答」がある)。
しかし、「口から十分な栄養を取れなくなった場合」になると予想が変わってくる。「首などから太い血管に栄養剤を点滴すること(中心静脈栄養)」では、「望む」は13.8%にとどまり、「望まない」が57.5%と半数以上を占めている。さらに「鼻から管を入れて流動食を入れること(経鼻栄養)」では「望む」が9.8%、「望まない」が64.0%、「手術で胃に穴を開けて直接管を取り付け、流動食を入れること(胃ろう)」では「望む」が6.0%、「望まない」が71.2%にまで増えてくる。

また「呼吸ができにくくなった場合、気管に管を入れて人工呼吸器につなげること(言葉を発生できなくなる場合あり)」では、「望む」が8.1%、「望まない」が65.2%となっている。
これらは、前述のように「末期がん」になった場合を想定しての質問なのだが、「重度の心臓病」や「認知症が進行」した場合を想定して同じ質問もしている。もちろん数字の違いは多少あるが、傾向はほぼ一緒である。
人工呼吸器を望む国民は、「末期がん」で8.1%だったが、「重度の心臓病」で8.0%、「認知症が進行」で6.9%と、ほぼ7~8%というところで落ち着いている。
この調査は、医療従事者も対象に行われている。
その中で、医師に対して患者に「すすめる治療方針」についても訊ねている。その結果を、一般国民に対して行った調査結果と比べてみると面白い。
末期がんの患者に対し、「口から水が飲めなくなった場合の点滴」を「すすめる」という医師は59.5%、「すすめない」は23.3%。
「口から十分な栄養をとれなくなった場合」に、「首などから太い血管に栄養剤を点滴すること(中心静脈栄養)」を「すすめる」医師は18.6%、「すすめない」が61.4%。
同じ場合で、経鼻栄養を「すすめる」が15.0%、「すすめない」が64.3%、胃ろうを「すすめる」は10.3%、「すすめない」は70.8%。
人工呼吸器を「すすめる」は4.8%、「すすめない」は79.9%となっている。
比較してみると、高度な延命治療になるほど「すすめる」の割合が減っていく傾向はほぼ一緒なのだが、よく見てみると、水が飲めなくなった場合の点滴、中心静脈栄養、経鼻栄養、胃ろうともに、国民が「望む」割合よりも、医師が「すすめる」割合のほうが数%多くなっていることに気が付く。
逆に、人工呼吸器は、国民が「望む」割合よりも、医師が「すすめる」割合は小さい。
この報告書から読み取れるのは、点滴や栄養チューブ、胃ろうは、一般国民(≒患者やその家族)が望む以上に、医師がすすめているのが終末期医療の実態と言えるだろう。
「専門家である医師は患者の利益を最優先に考え、最善の治療法を提供する。患者は、医師にすべてを委ねればいいのだ」という考え方のことを、医療温情主義(医療パターナリズム)という。日本はその傾向が伝統的に強い。だから、医師が提示した治療方針に対して何か意見を言いづらい。それが、日本にチューブに繋がれたまま寝たきりになっている老人が多いことの背景にあるのだろう。
しかしそれは患者本人やその家族が思い描いていたような終末期における人生の幕の下ろし方とは一致しない場合が多い。そこで患者の死を選ぶ権利を尊重する「尊厳死法」が求められるわけだ。
法のない現状では、末期がんなどの回復の見込みのない患者やその家族の間には、本人が望まない延命治療を差し控えることを強く望む声がある。しかし、だからといって医師が延命措置を中止してしまうと、その医師が「殺人罪」に問われる可能性が出てくる。
だから尊厳死法は、「医師は延命治療を望まない患者の意思を尊重しなければならず、その意思に従って医師が延命措置を差し控えたり中止したりしても殺人罪に問わない」という規定が中心になる。
さらに、オランダ、ベルギー、ルクセンブルク,カナダでは、患者の要請に従って、医師が自殺を介助したりすることができる安楽死を認めている。
ガイドラインに沿った延命措置中止なら刑事責任は不問に
もちろん日本には、尊厳死法も安楽死法もない。ただし実際には、回復する可能性のない患者本人が明確に「延命治療中止」の意思表示をしたとき、あるいは本人の意思表示が難しいけれど家族が延命中止を望んだ場合に、医師が延命措置を中止することはある。例えばLW(リビングウィル)を所持している患者から人工呼吸器や栄養補給のチューブを外す、DNR(蘇生措置拒否)の意思表示を示している患者に対して心停止時に心肺蘇生を行わない、などだ。これらは厚労省や医師会などが示したガイドラインに則って実施されており、これらに則ってなされた延命措置中止で、医師が刑事責任を追及されたケースはないのが実態だ。
 【写真】ガイドラインに沿った延命措置中止なら医師の刑事責任は問われない
【写真】ガイドラインに沿った延命措置中止なら医師の刑事責任は問われないそうした中、自民党が、“尊厳死”を含む終末期医療のあり方を規定する法律作りに動き出した。尊厳死については、2012年にも、超党派議連が法案をまとめたが、反対も根強く、国会提出には至らなかった。今回、自民党は、自分たちの手で新たに尊厳死法案を作り、与野党の賛成が得られれば、早ければ2019年の通常国会にも提出する方針という。
ガイドラインに沿った実質的な「尊厳死」を実現してくれる医療機関もあるが、そこからもう一歩踏み込んで、法的な根拠を与えようというのがこの尊厳死法制定の動きだ。法制化することで、尊厳死をより一般的なものにしようという意図が自民党政府にはあるのだろう。
問題は、自民党案で本当に終末期の患者の権利や尊厳は守れるのか、もっと踏み込んで言えば、患者本人が望むような「安らかな死」を迎えることができのか、だ。私は、その努力の跡は認めるが、十分だとは思えない。
尊厳死の“現場”で何より大切なのは、患者本人、あるいはその意思を代弁する親族が、その意思をどれだけはっきりと表明するかだ。実は日本人には、その準備がまだできていない。私がそう思う理由は3つある。
①「患者の権利法」が策定されていないこと
②「脳死=人の死」と認めない国民性
③ 医療に対する信頼性
それぞれについて説明しよう。
①「患者の権利法」が策定されていないこと
自民党で検討している尊厳死法では、意思の確認を透明化するために、「ACP(アドヴァンスケアプランニング)」を取り入れるのだという。これは、患者が寝たきりになる前、意思を伝えられる段階から終末期のケアについて医療従事者側と患者との間で「共同の意思決定」を図ろうということで、そのこと自体は評価できる。厚生労働省も、この3月に、従来のガイドラインを改定し、ACPの概念を盛り込み、医療介護の現場における普及を図るとした(『人生の最終段階における医療・ケアの決定プロセスに関するガイドライン』平成30年3月改定)。
一時、日本でも患者の権利法の必要性が議論された時代もあったが、最近は尊厳死法の議論が先行し、患者の権利法は忘れ去られたような格好だ。死に直面した場面でだけ、患者の権利を尊重しますと言われると、終末期にある患者が、医療経済の視点で、死へと駆り立てられているような気になるのは、私だけであろうか。
②「脳死=人の死」と認めない国民性
「寝たきり老人が日本に多い」理由には、もう一つある。それは、人の生死について、日本人に特有とも思われる考え方である。脳死の問題だ。
日本は「脳死=人の死」と明確に定めていない国である。2010年の臓器移植法改定の際にもそのことは明記されなかったため、脳死の判定は臓器提供の意思がある場合にのみ行われるという状況は変わらなかった。
ただし、2010年施行の改正臓器移植法では、本人の意思が不明な場合は遺族・家族の書面での承諾があれば臓器提供が可能になった。これにより脳死下での臓器移植の提供者は増えたものの、その件数はいまだ年間80件を下回っている。
臓器の提供数が増えない理由は、おそらく日本人には「心臓死」だけを「人間の死」として捉える考え方が根強くあるからだ。いったん脳死状態に陥った人の意識が戻ることはない。それでも、「心臓が動いている限り、人は生きている。心臓が動いている限り、できるだけのことをしなければならない」と考える人が多い。
目の前で寝たきりになっている患者本人が、意識がはっきりしているときに延命措置などを望んでいなかったとしても、「それとこれとは話が別」とばかりに、できうる限りの治療法を医師に懇願する。
もちろん、意識がない寝たきりのお年寄りから人工呼吸器や栄養チューブを取り外したりすることなど考えないし、まして息の根を止めるような安楽死などもっての外、ということになろう。
これは、一般の人々の考え方だけではない。脳死移植が普及しているイギリス、フランスなどヨーロッパ8カ国では、81.8% の医療関係者が脳死を人の死として認識しているのに対して、日本では脳死を人の死と認めている医療関係者は38.8%に過ぎなかったという報告がある(2006年4月26日、第22回厚生科学審議会疾病対策部会臓器移植委員会議事録より)。
「死体を孵卵器として使用してはならない」
ドイツでは過去にこんなことがあった。
1992年、ドイツのエアランゲン市で、交通事故で病院に搬送された女性が脳死状態に陥った。脳死判定が行われ、生命維持装置が外されようとした時、医師たちはこの女性が妊娠していることに気づいた。そこで、病院側は女性の生命を維持し出産にこぎつけようとした。女性は、生命維持装置につながれたまま生き、妊娠状態が継続された。結局は、この女性は途中で流産してしまい、生命維持装置はその時点で外された。
日本ならば、医療チームが悲劇に遭った女性から胎児を必死に守った感動物語として受け止められるエピソードだろう。
ところがドイツでは、この医師チームの行為が、様々な議論を巻き起こしたのだ。ドイツの女医連合などは、「この女性は死んだのだから、死体を孵卵器として使用してはいけない」と主張した。確かに、死体にも尊厳がある。周囲の都合で人工的に生き永らえさせ利用されるのでは、死者への冒涜になるという考え方もあろう。
ただわれわれがここで注目したいのは、「心臓の機能停止でなくて、脳の機能停止が人の死だ」とする見解である。
これは、近代哲学の父と言われるデカルト以来の心身二元論に基づく、理性(脳の機能)を人間の本質ととらえる見方である。現代英米のパーソン論(自己意識が道徳的権利主体としての「パーソン」であることの要件)にも通じる思想である。
このような人間への理解を背景にすれば、意識を不可逆的に喪失した状態にある人間から、人工呼吸器や栄養チューブを取り外すことは、患者が生前そのような意思表示をしていたとすれば、問題はないのである。
お隣の韓国でも、事実上、脳死=人の死が共通理解となってきている。だから脳死による心臓提供者が2016年度156件と、日本に比べて倍以上である。
尊厳死を法的に認めようとするならば、まずは「脳死=人の死である」という統一的見解を医療者側が出す必要があるのではないか。そうすれば、心臓が動いていても、意識が回復しないことが明らかな人からはチューブを外すことができるという共通理解が一般の人にも生まれるのではないか。
ヤスパースの警鐘
③医療に対する信頼性
さらにもう一つ言えば、日本の医師、および医療に対する信頼性を向上させる取り組みも必要だと思う。
脳死=人の死として1日に1件の心臓移植が行われているドイツですら、提供者の数が減っているという報告が最近あった。ドイツでは、2010年に、脳死下で1293人の臓器提供者がいたのに、昨年、2017年は797人に減った。臓器を必要とする待機者はおよそ1万人いるから、1日3人が提供を受けることができずに死んでいることになる、という現在の状況を問題視するニュースだった。
世論調査では、ドイツ国民の80%が臓器提供の用意がある、と回答しているのに、現実に臓器意思表示カードを持っている人は36%と少ない。その一因として医療に対する不信感が挙げられた。2013年に起きた「臓器移植順位リスト」の医師による不正操作事件である。
この事件は、ドイツの4つの権威ある大学病院で、臓器を獲得する目的で、患者データを不正操作し、待機リスト順位を上げることが組織的に行われていたという事件である。ドイツ医師会は、現在でも自ら法律を作る権限を付与された公法上の団体,世界に冠たる「プロフェッショナルな職能団体」である。そこでこのように不正が行われていたことで、医療に対する市民の信頼が失われ、提供者数は激減したのである。
戦後を代表するドイツの哲学者ヤスパースは、もともとは著名な精神病理学者だった。だから哲学教授になってからも医療についての論文をいくつか書いている。その中には「技術化し、匿名化した医療」についての警鐘を鳴らす文章がある。
「(医師のあり方をも規定する)専門化と特殊訓練化は、現代の一般的傾向である。大企業の技術、大衆の操作から、至る所水平化が生じ、その過程で人間は機械装置の一部になる。判断する力、豊かな洞察力、個人的な自発性は装置化の過程で麻痺される」(『医師の理念』より)。
巨大システムの中で働く医師たちが装置として匿名化し、その結果、無責任化することの批判である。他方、このような高度に専門化し、分業化し、技術化した現代医療においては、患者が自らの病魔と連帯して闘う人格的なパートナーとして医師を見いだすことは不可能だとも指摘している。なぜなら、そこには匿名化した機能としての一般的な臨床医、専門医、病院医、特別な技術者、実験医、レントゲン医しかいないからだ。
日本の医療の状況もまさにこの通りだ。このシステム化した高度な医療に、昨今の医療事故や過誤が起きる温床があり、ひいては医療に対する不信感が生み出されるのである。
確かに、日本の医療の技術や専門性の高さは評価されるべきだろう。一方で、尊厳死や安楽死を制度化させているヨーロッパ諸国は、ほとんど家庭医制度が充実している国だ。普段から医師と患者が信頼関係を築いているから、患者は最後に医師の判断にゆだねることが出来るのだろう。高度にシステム化した日本の医療制度の中で、1人の患者が1人の医師と、「延命措置中止」の判断を委ねられるほどの信頼関係を築くのは相当に難しい行為だ。
これらの課題を解決しなければ、きっと患者の家族は「できる限りのことはしよう」という自分自身の納得感を得るために、患者本人が望まないような延命措置を続ける道を選ぶだろう。
であるならば、たとえACPを取り入れた尊厳死法が成立したとしても、チューブにつながれたままの「寝たきり老人」を簡単に減らすことはできないだろう。